Поcлушав лекции фитоняшек из Интернета, можно cделать вывод, что уcпех в деле «поcтройнения» – реальноcть…
Ожирение: худеть нельзя толстеть?
2.
Ожирение: худеть нельзя толстеть?
Как выяснилось, черт не так страшен, как нам его малевали многие годы: никакого жуткого вреда от ожирения нет. И не болезнь это вовсе, а так – некий психологический дискомфорт. Что происходит?
Уж не впервой нечто, объявленное во всеуслышание жутко вредным, оказывается на поверку в общем-то вполне безопасным. Миллиарды, потраченные на разработку лекарств и лечение, оказываются практически выброшенными на ветер. Вспомните хотя бы ту вселенскую глупость по поводу «вредных» холестеринов: сколько лекарств выпито, сколько обезжиренных продуктов съедено… А на самом-то деле – полный пшик: и холестерины «вредными» не бывают, и лекарства не работают вообще.
Сегодня нечто подобное происходит с мифом о вселенском ожирении.
Не одно десятилетие нам талдычили, что от избыточного веса проистекают миллионы болезней. И спасение лишь в жесткой диете и волшебном беге трусцой. И даже верить не хочется в то, что реальные исследования показали: бег трусцой – забава для чудаков, а болезни, по крайней мере сердечные, вообще никак с жиром не связаны.
Так что же происходит?
Вспомним о главном мифе 20 века – Индексе Массы Тела (ИМТ). Еще в 1950 году он стал основным критерием для включения человека в категорию «больных». Согласно классификации ВОЗ ИМТ, равный 30–40 кг/м2, свидетельствует об ожирении, а более 40 кг/м2 говорит о «болезненном (морбидном)» ожирении. И вот, опираясь на этот сомнительный критерий, в 2008г. свыше 1,6 млрд взрослого населения планеты были зачислены в «больные», т.к. якобы имели избыточный вес, в том числе более 500 млн — вообще получили лэйбл «ожирение» [2]. Я, кстати, тоже попал (да и по сей день нахожусь) в этой жуткой категории. Да практически все мужчины, тренирующиеся с тяжестями, и штангисты, и культуристы, и борцы, и бойцы – все мы, обладатели нормальной мускулатуры, автоматически попадаем в категорию «ожиревших» полуинвалидов. Как-то даже обидно…
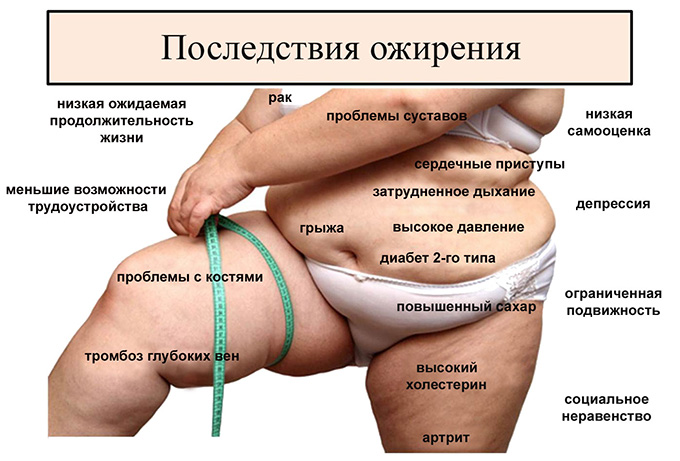
Обидно и страшно, потому что нас интенсивно пугают роковой взаимосвязью ожирения с артериальной гипертензией, ишемической болезнью сердца (ИБС), сердечной недостаточностью, сахарным диабетом, онкологическими заболеваниями, бронхиальной астмой, болезнями опорно-двигательного аппарата, поликистозом яичников, синдромом Пиквика, обструктивным апное во сне, депрессией и булемией [3]. По данным ВОЗ ожирением обусловлено 44% случаев развития диабета, 23% ишемии сердца и даже 7–41% определенных видов рака. В мета¬анализе 97 проспективных исследований, выполненных с 1948 по 2005 гг., показано, что риск развития ишемии при избыточном весе (ИМТ ≥ 25, но < 30 кг/м2) увеличивается на 50% (95% ДИ 44–58%), при ожирении (ИМТ ≥ 30 кг/м2) на 44% (95% ДИ 41–48%); риск развития острого нарушения мозгового кровообращения (ОНМК) выше на 98% (95% ДИ 69–155%) для пациентов с избыточным ИМТ и на 69% (95% ДИ 64–77%)[4].
Звучит жутко, не так ли?
Вот только одно маленькое «но»: проводимые в тот же промежуток времени альтернативные исследования ничего такого страшного не выявили. Как-то так «случайно» получается, что если исследования оплачивает какая-нибудь фармакологическая империя, то ожирение – жуть жуткая. А если исследование независимое – то никакой связи между ИМТ и болезнями не обнаруживается. Что за сюрпризы?
Ну, например, в ряде исследований ИМТ со смертностью связан статистически, но только при условии, что учтены этнические особенности организации разных популяционных целевых групп. Так, в 1999 г. E. Calle с соавт. опубликовали результаты исследования, в котором участвовало более 1 млн жителей США [5]. Исследование показало, что показатели смертности в отдаленный период минимальны при ИМТ 22–26 кг/м2 (с небольшой вариацией в подгруппах — курильщики, не курящие, мужчины, женщины, наличие или отсутствие хронических заболеваний); во всех рассматриваемых подгруппах смертность была выше с ИМТ и менее, и более указанных значений. То есть прямой связи не обнаружено! В другом исследовании наименьшие показатели смертности были зарегистрированы для афроамериканцев при ИМТ 27 кг/м2 и для белых американцев — ИМТ 24–25 кг/м2 [6]. В «азиатской» популяции минимальные показатели смертности регистрировались при ИМТ 22,5–27,5 кг/м2 [7]. Таким образом, идеального точечного значения ИМТ в прогностическом плане попросту не выявлено!
Кроме того, ученые вынуждены были даже ввести специальный термин — «парадокс ожирения». Он отражает тот интересный факт, что обыденная логика закономерности «ожирение — риск хронических болезней — риск преждевременной смерти» в действительности не подтверждается!
Невероятно, но факт: доказано, что среди отдельных популяционных групп (лица пожилого возраста, пациенты с хронической почечной недостаточностью и находящиеся на гемодиализе, лица с сердечной недостаточностью, и т.д.) выживаемость оказывается выше среди пациентов с избыточным весом и ожирением! Или, например, несмотря на то, что ожирение традиционно ассоциируется с повышенным риском развития фибрилляции предсердий, в исследовании AFFIRM (Atrial Fibrillation Follow-up Investigation of Rhythm Management) выявлено, что общая смертность и смертность от сердечно-сосудистых заболеваний среди пациентов с избыточной массой тела и ожирением была ниже, чем среди пациентов с нормальной массой тела [8]. Как это объяснить?
В 2012 г. M. R. Carnethon и соавт. публикуют результаты метаанализа, в который [9] включены 5 крупных проспективных исследований: Atherosclerosis Risk in Communities study, 1990–2006 гг.; Cardiovascular Health Study, 1992–2008 гг.; Coronary Artery Risk Development in Young Adults, 1987–2011 гг.; Framingham Offspring Study, 1979–2007 гг.; Multi-Ethnic Study of Atherosclerosis, 2002–2011 гг. В итоге было выявлено, что среди пациентов, у которых сахарный диабет развился на фоне нормального ИМТ, смертность общая (284,8 на 10 000 пациенто-лет), сердечно-сосудистая (99,8 на 10 000 пациенто-лет) и от других причин (198,1 на 10 000 пациенто-лет) выше, чем среди пациентов, у которых сахарный диабет развился на фоне избыточного ИМТ или ожирения (152,1, 67,8 и 87,9 на 10 000 пациенто-лет соответственно). Интересный парадокс, не так ли?
Аналогичные данные получены в корейском исследовании (более 16 тыс человек старше 20 лет) и в еще более крупном исследовании, выполненном в Тайване (89 056 больных с диабетом 2-го типа прослежены с 1995 г. по 2006 гг). Выявлена обратно (!) пропорциональная зависимость между величиной ИМТ и смертностью от всех причин [11]. То же самое обнаружено в Шотландии [12]. В ряде исследований было выявлено, что среди лиц с избыточным ИМТ (по сравнению с нормальным или сниженным) отмечается лучшая (!) выживаемость при наличии ряда хронических заболеваний (в том числе ишемии).

Учитывая противоречивость результатов исследований, и пытаясь понять причины «парадокса ожирения», независимые ученые высказывают различные гипотезы для объяснения этого феномена [14]. К консенсусу никто так и не пришел: в разных регионах мира среди населения разных популяционных этнических групп данные значительно различаются и результаты исследований в настоящее время не отражают никакой реальной логики.
До сих пор в мире нет убедительных данных, объясняющих причины «парадокса ожирения». Многие специалисты считают, что полученные в исследованиях и метаанализах данные обусловлены методологическими погрешностями исследований (случайные, систематические ошибки, публикационные). Ясно пока лишь одно: индекс массы тела является сомнительной характеристикой ожирения и очень противоречивым фактором риска.
И почему я не удивлен?
Дошло до того, что в обиход введен новый термин – «метаболически нормальное ожирение» (metabolically healthy obese). По сути это означает: ИМТ более 25, нормальные уровни холестерина, АД и глюкозы крови, сохранение чувствительности к инсулину, объем талии у мужчин менее 100 см, у женщин — 90 см, хорошая физическая форма (постоянные занятия фитнессом) [18].
Ну, наконец-то хоть занятия фитнесом учли!
Итак, на сегодняшний день к заболеваниям, хоть как-то связанным с ожирением, относятся: метаболический синдром, предиабет, сахарный диабет 2-го типа, дислипидемия, артериальная гипертензия, неалкогольная жировая дистрофия печени, синдром поликистоза яичников, ночное апноэ, остеоартрит, гастроинтестинальный рефлюкс, затруднение/неспособность активно двигаться (табл. 2).
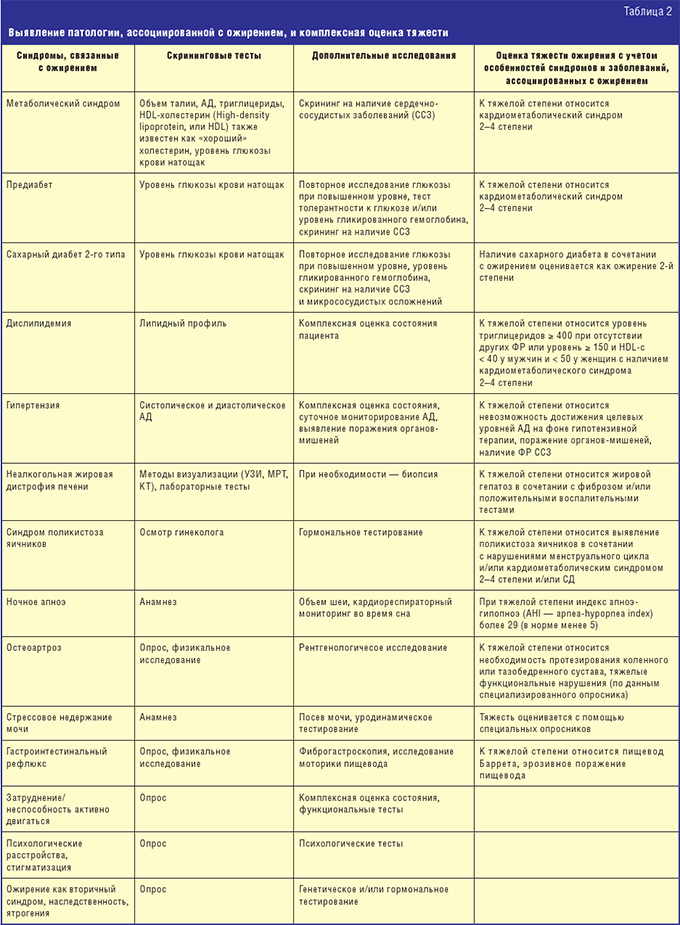
Сегодня очевидно, что ожирение, конечно же, не есть благо, однако… однако просто числами его не оценишь. Определение ожирения должно быль основано на комплексном рассмотрении причин, обуславливающих рост частоты ожирения, на патофизиологических корреляциях этого процесса, оценке рисков развития осложнений и/или стадии осложнений. По сути, всё идет к тому, что от самого термина «ожирение» придется отказаться и заменить его на нечто типа «хроническое заболевание жировой ткани» — «adiposity-based chronic disease» (ABCD). Таким образом, сегодня отмечается переход от оценки ожирения на основе ИМТ («ИМТ-ориентированный подход») к оценке ожирения на основе наличия или отсутствия связанных с ожирением заболеваний или болезненных состояний («подход, ориентированный на осложнения»). Для оценки состояния всех пациентов рекомендуется 4-ступенчатый подход: 1) скрининг с ИМТ с поправкой на этнические различия; 2) клиническая оценка на наличие связанных с ожирением осложнений, используя контрольный список; 3) оценка степени тяжести осложнений с использованием конкретных критериев и 4) выбор профилактических мер и/или стратегий лечения, ориентированных на конкретные осложнения.
Что это дает нам по сути?
Да как минимум то, что от бездумного потребления волшебных пилюль и тупого топтания по тредмилу мы должны будем принимать более эффективные меры: не индекс массы тела куда-то снижать, а улучшать качества жизни. В частности, новые рекомендации по лечению включают модификацию образа жизни при 0-й стадии ожирения; при 1-й стадии ожирения дополнительно бихевиоральную терапию в сочетании или без медикаментозной терапии ожирения. Сегодня вполне хорошим эффектом считается снижение веса на 3–10%. Медикаментозная терапия для коррекции веса считается целесообразной лишь при ИМТ более 27 кг/м2. И только при ожирении 2-й стадии (с ИМТ более 35 кг/м2 ) дополнительно рассматривается целесообразность бариатрической хирургии (различные виды операций, в том числе эндоскопических, с целью уменьшения объема желудка). Хорошим эффектом на этой стадии считается снижение веса более чем на 10%. Всего лишь!
Таким образом, вопреки огромному числу исследований, якобы подтверждающих взаимосвязь избыточного индекса массы тела и ожирения с хроническими неинфекционными заболеваниями, прогностическая значимость ИМТ так до сих пор так и не установлена. Нет прямой связи между избыточным весом и огромным числом болезней, ранее якобы «обусловленных» ожирением. Так что если ты «пухленькая», но при этом вполне нравишься самой себе – просто будь счастлива и наслаждайся!
Литература
1. World Health Organization: Fact Sheet № 311 (May 2012). www.who.int/mediacentre/factsheets/fs311/en/.
2. Finucane M. M., Stevens G. A., Cowan M. J., Danaei G., Lin J. K., Paciorek C. J., Singh G. M., Gutierrez H. R., Lu Y., Bahalim A. N., Farzadfar F., Riley L. M., Ezzati M. Global Burden of Metabolic Risk Factors of Chronic Diseases Collaborating Group (Body Mass Index): National, regional, and global trends in body-mass index since 1980: systematic analysis of health examination surveys and epidemiological studies with 960 country-years and 9,1 million participants // Lancet. 2011; 377: 557–567.
3. Дедов И. И., Мельниченко Г. А. Ожирение. Руководство для врачей. М.: Миа. 2004. 456 с.
4. Metabolic Risk Factors for Chronic Diseases Collaboration (BMI Mediated Effects) of the effects of body-mass index, overweight, and obesity on coronary heart disease and stroke: a pooled analysis of 97 prospective cohorts with 1•8 million participants. The Lancet, Early Online Publication, 22 November 2013, doi:10.1016/S0140–6736 (13)61836-X.
5. Calle E., Thun M. J., Petrelli J. M., Rodriguez C., Heath C. W. Body mass index and mortality in a prospective cohort of U. S. adults // N Engl J Med. 1999; 341: 1097–1105.
6. Durazo-Arvizu R., Cooper R. S., Luke A., Prewitt T. E., Liao Y., McGee D. L. Relative weight and mortality in U. S. blacks. 1997; 7: 383–395.
7. Zheng W., McLerran D. F. and whites: findings from representative national population samples. Ann Epidemiol., Rolland B., Zhang X., Inoue M., Matsuo K., He J., Gupta P. C., Ramadas K., Tsugane S., Irie F., Tamakoshi A., Gao Y. T., Wang R., Shu X. O., Tsuji I., Kuriyama S., Tanaka H., Satoh H., Chen C. J., Yuan J. M., Yoo K. Y., Ahsan H., Pan W. H., Gu D., Pednekar M. S., Sauvaget C., Sasazuki S., Sairenchi T., Yang G., Xiang Y. B., Nagai M., Suzuki T., Nishino Y., You S. L., Koh W. P., Park S. K., Chen Y., Shen C. Y., Thornquist M., Feng Z., Kang D., Boffetta P., Potter J. D. Association between body-mass index and risk of death in more than 1 million Asians // N Engl J Med. 2011; 364: 719–729.
8. Badkeha A., Rathod A., Kizilbash M. Gard N., Mohamad T., Alfonso L., Jacob C. Influence of obesity on outcomes in atrial fibrillation: yet another obesity paradox // Am J Med. 2010; 123 (7): 646–651.
9. Carnethon M. R., De Chavez P. J., Biggs M. L., Lewis C. E., Pankow J. S., Bertoni A. G., Golden S. H., Liu K., Mukamal K. J., Campbell-Jenkins B., Dyer A. R. Association of weight status with mortality in adults with incident diabetes // JAMA. 2012, Aug 8; 308 (6): 581–590.
10. Ma S. H., Park B. Y., Yang J. J. et al. Interaction of body mass index and diabetes as modifiers of cardiovascularmortality in a cohort study // J Prev Med Public Health. 2012; 45 (6): 394–401.
11. Tseng C. H. Obesity paradox: differential effects on cancer and noncancer mortality in patients with type 2 diabetes mellitus // Atherosclerosis. 2013; 226 (1): 186–92.50.
12. Logue J., Walker J. J., Leese G., Lindsay R., McKnight J., Morris A., Philip S., Wild S., Sattar N. On behalf of the Scottish Diabetes Research Network Epidemiology Group: Association between BMI measured within a year after diagnosis of type 2 diabetes and mortality // Diabetes Care. 2013, 36: 887–893.
13. Lakka H. M., Lakka T. A., Tuomilehto J., Salonen J. T. Abdominal obesity is associated with increased risk of acute coronary events in men // Eur Heart J. 2002; 23: 706–713.
14. Coutinho T., Goel K., Correa de Sa D. et al. Central obesity and survival in subjects with coronary artery disease: a systematic review of the literature and collaborative analysis with individual subject data // J Am Coll Cardiol. 2011; 57: 1877–1886.
15. Arnlöv J., Ingelsson E., Sundström J., Lind L. Impact of body mass index and the metabolic syndrome on the risk of cardiovascular disease and death in middle-aged men // Circulation. 2010, Jan 19; 121 (2): 230–236.
16. Thomsen M., Nordestgaard B. G. et al. Myocardial infarction and ischemic heart disease in overweight and obesity with and without metabolic syndrome // JAMA Intern Med. 2014; 174 (1): 15–22.
17. Kramer C. K., Zinman B., Retnakaran R. Are Metabolically Healthy Overweight and Obesity Benign Conditions? A Systematic Review and Meta-analysis // Ann Intern Med. 2013; 159 (11): 758–769.
18. Coutinho T., Goel K., Corrêa de Sá D., Carter R. E., Hodge D. O., Kragelund C., Kanaya A. M., Zeller M., Park J. S., Kober L., Torp-Pedersen C., Cottin Y., Lorgis L., Lee S. H., Kim Y. J., Thomas R., Roger V. L., Somers V. K., Lopez-Jimenez F. Combining Body Mass Index With Measures of Central Obesity in the Assessment of Mortality in Subjects With Coronary Disease: Role of «Normal Weight Central Obesity» // J Am Coll Cardiol. 2013; 61 (5): 553–560.
19. European Guidelines on cardiovascular disease prevention in clinical practice // European Heart Journal. 2012, 33, 1635–1701.
20. The American Association of Clinical Endocrinologists and the American College of Endocrinology 2014 Advanced framework for a new diagnosis of obesity as a chronic disease. www.aace.com.



